Uprawiasz seks? Zarażenie wirusem HIV lub HPV to realne zagrożenie dla Twojego życia i zdrowia
Jeśli jesteś osobą aktywną seksualnie i myślisz, że infekcjami wirusowymi oraz chorobami przenoszonymi drogą płciową można się zarazić jedynie poprzez przypadkowe kontakty seksualne, to jesteś w dużym błędzie. Być może sam jesteś nosicielem/nosicielką wirusa HPV. Tak, to nie żart! Wirus brodawczaka ludzkiego HPV oraz wirus HIV są obecne w naszym życiu i to niespodziewanie blisko, bo często nie dają żadnych objawów, przez co nie mamy świadomości ich występowania. Zarażenie się wirusem HPV przynajmniej raz w ciągu swojego życia jest wysoce prawdopodobne. Przerażające? Na pewno dające do myślenia i skłaniające do refleksji na temat profilaktyki i badań wykrywających wirusa HPV i HIV.
Jak można się zarazić wirusem HPV i jakie objawy daje wirus brodawczaka ludzkiego? Poznaj wirusa, którego ma większość z nas
Zakażenie wirusem brodawczaka ludzkiego (HPV) jest najczęściej występującą infekcją wirusową przenoszoną drogą płciową. Zarazić można się podczas stosunku seksualnego (pochwowego, analnego i oralnego), ale także poprzez bezpośredni kontakt z wydzielinami nosiciela, a nawet ze skórą w okolicy krocza, pachwin, odbytu. Z tego powodu szacuje się, że aż 80% ludzi aktywnych seksualnie przynajmniej raz w życiu zarazi się HPV. I również z tej przyczyny prezerwatywy jedynie ograniczają ryzyko zachorowania, ale nie chronią przed nim w 100%. Jakie objawy daje wirus HPV i jak go rozpoznać? Wirus HPV długo może nie dawać żadnych objawów lub nawet przebiegać zupełnie bezobjawowo. Do schorzeń łagodnych wywoływanych przez HPV należą brodawki płciowe, czyli kłykciny kończyste oraz nawracająca brodawczakowość krtani. Niestety wirus HPV jest także przyczyną nowotworów: raka szyjki macicy, pochwy, prącia, sromu, a nawet raka jamy ustnej, szyi i głowy.

Czy osoby zdrowe powinny się badać na obecność wirusa HPV? Leczenie wirusa HPV
Nawet osoby w pełni zdrowe i niemające żadnych objawów chorobowych powinny regularnie wykonywać badania pozwalające stwierdzić obecność wirusa HPV w organizmie. Zarażenie wirusem brodawczaka ludzkiego może bowiem przebiegać bezobjawowo i łatwo je wtedy przegapić. W przypadku wykrycia obecności wirusa HPV w organizmie leczenie uzależnione jest od występowania objawów i polega głównie na leczeniu zmian skórnych. Obecnie nie ma skutecznego leku, który pozwoliłby usunąć wirus z organizmu. W większości przypadków organizm sam pozbywa się wirusa HPV w ciągu kilku miesięcy, maksymalnie 2-3 lat, ale istnieje ryzyko rozwinięcia się poważnej choroby, a wykrycie nowotworu na wczesnym etapie pozwala na skuteczne leczenie. Działania profilaktyczne w dużym stopniu chronią przed skutkami zarażenia wirusem HPV.
Badania, które pozwalają wykryć zarażenie wirusem HPV
Dbając o swoje zdrowie, każda kobieta powinna regularnie wykonywać badania profilaktyczne, które pozwalają w porę wykryć potencjalne zagrożenia. Wirus HPV może powodować raka szyjki macicy, dlatego warto monitorować swoje zdrowie na bieżąco. Jednym z kluczowych badań jest cytologia, a nowoczesnym i bardziej kompleksowym rozwiązaniem jest co-testing, który łączy cytologię z testem na obecność wirusa HPV. Obie metody pomagają monitorować zdrowie intymne i zapobiegać rakowi szyjki macicy.
Czym jest cytologia?
Cytologia to badanie, które pozwala na ocenę komórek pobranych z szyjki macicy w celu wykrycia nieprawidłowości. Jest podstawowym narzędziem w profilaktyce raka szyjki macicy, pozwalającym wykryć zmiany przednowotworowe na bardzo wczesnym etapie.
Jak często należy wykonywać cytologię? Tradycyjną cytologię zaleca się wykonywać co roku, jeżeli wcześniejsze wyniki były prawidłowe. Zaleca się wykonywanie tzw. cytologii płynnej. Dlaczego cytologia płynna jest lepsza? Cytologia płynna (LBC) to nowoczesna metoda, która zwiększa szanse na dokładniejszą diagnozę. Próbka pobierana do badania jest lepiej przygotowana i bardziej reprezentatywna, co zmniejsza ryzyko błędów diagnostycznych. Ponadto, z tej samej próbki można wykonać dodatkowe badania, np. test na obecność wirusa HPV.
Czym jest co-testing?

Co-testing to połączenie dwóch badań: cytologii oraz testu na obecność wirusa HPV. HPV (Human Papilloma Virus) jest głównym czynnikiem ryzyka rozwoju raka szyjki macicy. Dzięki tej podwójnej metodzie diagnoza jest bardziej precyzyjna, ponieważ cytologia wykrywa zmiany w komórkach, a test HPV identyfikuje obecność wirusa, który może prowadzić do tych zmian. Dlaczego co-testing jest tak skuteczny? Co-testing umożliwia bardziej kompleksową ocenę zdrowia szyjki macicy. O ile cytologia pozwala na ocenę stanu komórek, o tyle test HPV sprawdza, czy kobieta jest zakażona wirusem, który może prowadzić do rozwoju raka. Dzięki połączeniu tych dwóch badań ryzyko rozwoju raka jest minimalne (jeżeli oba wyniki są prawidłowe). Dodatkowo co-testing pozwala na wydłużenie przerwy między badaniami do 3-5 lat u kobiet po 30. roku życia, jeśli wyniki są negatywne.
Kiedy najlepiej wykonać badania wykrywające zarażenie wirusem HPV? Zarówno w przypadku cytologii, jak i co-testingu, najlepszym momentem na wykonanie tych badań jest 10-20 dzień cyklu miesiączkowego. Należy unikać badania podczas menstruacji, a także powstrzymać się od współżycia i stosowania środków dopochwowych na 48 godzin przed badaniem, aby zapewnić dokładność wyników. Kto powinien rozważyć co-testing?
Wszystkie kobiety po 30. roku życia – u nich co-testing jest szczególnie rekomendowany, ponieważ ryzyko zakażenia wirusem HPV wzrasta, a jednocześnie organizm staje się mniej zdolny do samoistnego usuwania tego wirusa. Zaleca się także wykonanie tego badania kobietom, które miały dodatni wynik testu na HPV w przeszłości oraz tym, które chcą uzyskać pełniejszą kontrolę nad swoim zdrowiem.
Wirus HPV u mężczyzn
Powyższe badania dotyczyły kobiet, jednak infekcje HPV występują oczywiście także u mężczyzn i mogą mieć równie poważne skutki. Zakażenie wirusem brodawczaka ludzkiego u mężczyzn również często przebiega bezobjawowo. Wirus HPV u mężczyzn może powodować powstawanie kłykcin kończystych, ale także raka prącia, odbytu, jamy ustnej, głowy, szyi i języka. Jak wykryć wirusa HPV u mężczyzny? W tym celu pobiera się wymaz z miejsc chorobowo zmienionych (o ile występują widoczne zmiany) na penisie lub z cewki moczowej. Próbkę pobiera się specjalną wymazówką, pocierając kilkukrotnie zmiany chorobowe. Jeśli badanie wykonuje się w celach profilaktycznych i nie występują żadne zmiany, wymaz pobiera się z rowka zażołędnego wokół penisa. Nie istnieje jednak idealna diagnostyka, zwłaszcza u mężczyzn. Typów wirusa jest bardzo dużo (ponad 100), zdarza się że w czasie badania jesteśmy w okienku remisji. Co to oznacza?

Okienko remisji
Słowo „remisja” pochodzi z języka łacińskiego, gdzie remissiō oznacza „zelżenie” lub „słabnięcie”. W medycynie odnosi się do okresu wygaszenia objawów choroby w wyniku leczenia lub samoistnie, bez gwarancji całkowitego wyleczenia. To odróżnia remisję od pełnego ustąpienia objawów, charakterystycznego np. dla grypy. Choroby w remisji mogą pozostać w uśpieniu, lecz ryzyko nawrotu wciąż istnieje.
W kontekście wirusa brodawczaka ludzkiego (HPV), pojęcie „okienka remisji” odnosi się do sytuacji, w której układ odpornościowy skutecznie eliminuje wirusa lub obniża jego aktywność do poziomu niewykrywalnego w badaniach. HPV to wirus szeroko rozpowszechniony w populacji, a większość zakażeń przebiega bezobjawowo i ustępuje samoistnie w ciągu 6–24 miesięcy. To właśnie ten proces wygaszania infekcji przez układ odpornościowy można określić mianem remisji.
Badania pokazują, że remisja w przypadku HPV zależy od wielu czynników, takich jak wiek, ogólny stan zdrowia, styl życia czy typ wirusa. U młodszych osób, szczególnie tych z silnym układem odpornościowym, organizm często skutecznie eliminuje wirusa. Jednak u osób starszych, z osłabionym układem odpornościowym lub przewlekle narażonych na czynniki ryzyka (np. palenie papierosów, współistnienie innych infekcji), ryzyko trwałej infekcji wzrasta, co może prowadzić do zmian przednowotworowych lub nowotworowych.
Rola higieny i struktury anatomicznej w transmisji wirusa HPV u mężczyzn
Wykrycie niepokojących zmian u mężczyzn, takich jak wyciek z penisa, obecność piany lub sączącego się płynu o nietypowym zapachu lub kolorze, jest stosunkowo łatwiejsze w porównaniu do kobiet. U kobiet wydzielina z pochwy występuje naturalnie i jej charakter zmienia się w zależności od fazy cyklu miesiączkowego, co może maskować subtelne objawy infekcji.
Infekcja wirusem brodawczaka ludzkiego (HPV) u mężczyzn często przebiega bezobjawowo. Wirus gromadzi się zwykle w okolicach pod napletkiem, w środowisku bogatym w mastkę – mieszankę złuszczonego naskórka, łoju i wydzielin. Mastka stwarza warunki sprzyjające przeżyciu i replikacji wirusa, co ułatwia jego transmisję podczas niezabezpieczonych stosunków seksualnych. W trakcie współżycia HPV może łatwo przeniknąć do dróg rodnych kobiety, a w niektórych przypadkach, przy braku interwencji, prowadzić do rozwoju zmian nowotworowych, takich jak rak szyjki macicy.
Wpływ obrzezania na ryzyko transmisji HPV
Ciekawym aspektem epidemiologicznym jest znacznie rzadsza obecność wirusa HPV u mężczyzn obrzezanych. Zabieg obrzezania, polegający na chirurgicznym usunięciu napletka, eliminuje środowisko podnapletkowe, w którym naturalnie gromadzi się mastka. W konsekwencji zmniejsza się liczba miejsc dogodnych dla kolonizacji wirusa, co może redukować ryzyko zakażenia i transmisji. Liczne badania epidemiologiczne wskazują, że u mężczyzn obrzezanych ryzyko utrzymywania się wirusa HPV oraz jego przenoszenia na partnerki seksualne jest niższe w porównaniu do mężczyzn nieobrzezanych.
Znaczenie profilaktyki i edukacji

Rola higieny osobistej oraz świadomości dotyczącej mechanizmów transmisji HPV jest kluczowa w zapobieganiu infekcji. Regularne mycie okolic intymnych, zwłaszcza w przypadku nieobrzezanych mężczyzn, może zmniejszać ilość mastki i ograniczać środowisko sprzyjające przetrwaniu wirusa. Jednak najskuteczniejszą formą prewencji pozostają szczepienia przeciwko HPV, które są rekomendowane zarówno dla kobiet, jak i mężczyzn, a także stosowanie prezerwatyw podczas stosunków seksualnych, mimo że ich ochrona przed HPV nie jest całkowita.
Podsumowując, anatomiczne różnice oraz praktyki higieniczne mężczyzn mają istotny wpływ na ryzyko zakażenia wirusem HPV i jego transmisję. Obrzezanie może stanowić czynnik zmniejszający te ryzyko, choć nie eliminuje go całkowicie. Wspólne działania edukacyjne, profilaktyczne i szczepienia są kluczowe dla ograniczenia rozprzestrzeniania wirusa oraz zmniejszenia liczby przypadków związanych z nim nowotworów.
Szczepionka przeciw wirusowi HPV chroni przed nowotworami
Szczepienie przeciwko wirusowi brodawczaka ludzkiego to jeden z najprostszych i najskuteczniejszych sposobów ochrony przed zakażeniem wirusem HPV i chorobami wywołanymi tym wirusem. Od 1 czerwca 2023 r. ruszył powszechny program szczepień przeciw HPV, dzięki któremu szczepionka jest bezpłatna dla dziewcząt i chłopców w wieku od 9 roku życia do ukończenia 14 lat. Poza refundacją zaszczepić się może również młodzież po 14 roku życia i dorośli. Szczepienia przeciw wirusowi HPV zapobiegają przede wszystkim rakowi szyjki macicy oraz innym nowotworom (rak odbytu, sromu, pochwy), które może powodować wirus brodawczaka ludzkiego. Szczepionki przeciw HPV nie trzeba się obawiać, jest dobrze tolerowana, bezpieczna i powszechnie stosowana w 125 krajach. W państwach, które wprowadziły szczepienia przeciw wirusowi HPV, liczba zakażeń spadła nawet o 90%. U zaszczepionej kobiety ryzyko zachorowania na raka szyjki macicy spada aż o 70%.
Wirus HIV – objawy, drogi zarażenia, leczenie
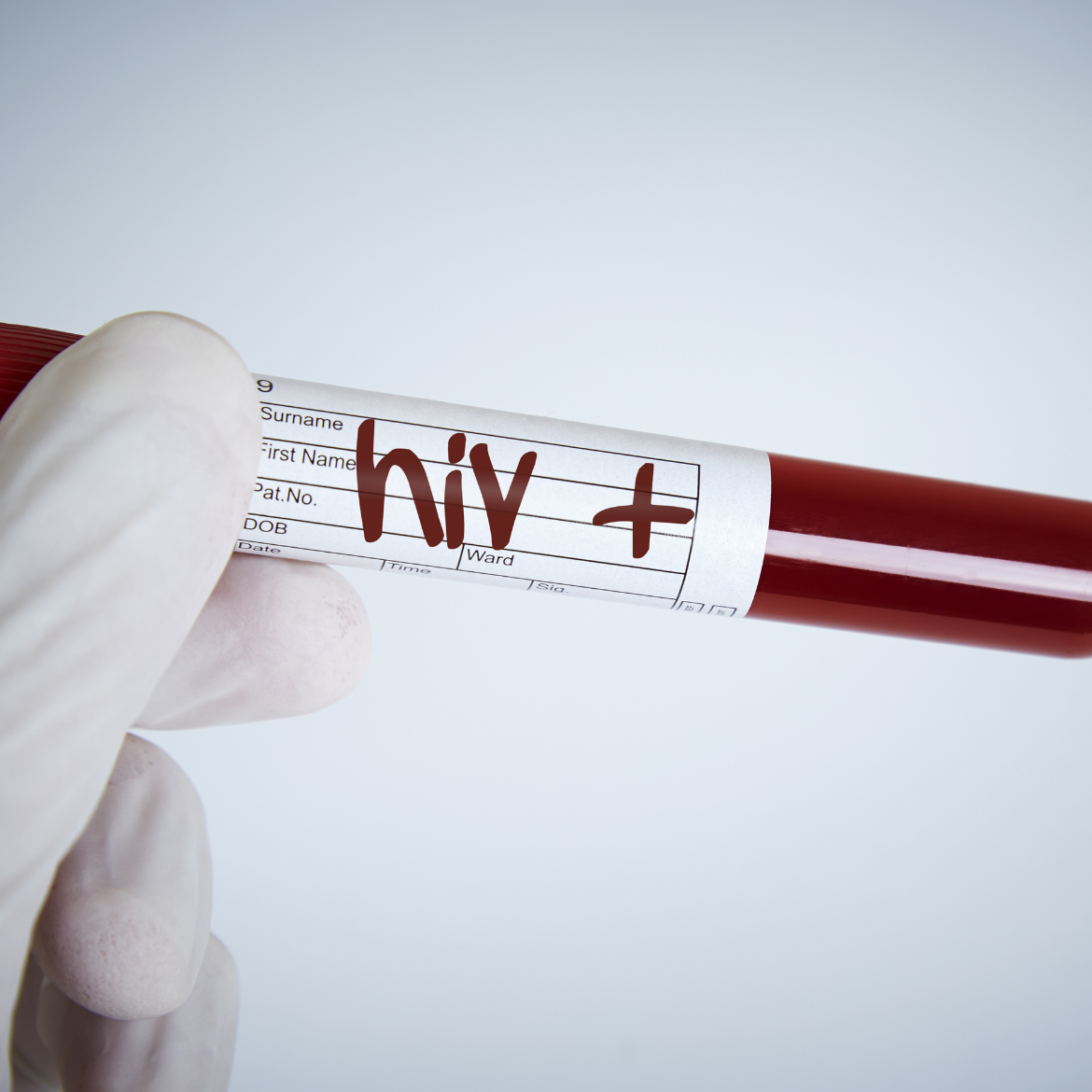
Ludzki wirus niedoboru odporności HIV (Human Immunodeficiency Virus) jest wirusem, który uszkadza komórki układu odpornościowego człowieka. Wirus HIV szybko się namnaża i niszczy coraz więcej komórek odpornościowych, aż organizm nie jest w stanie chronić się nawet przed prostymi infekcjami. Nieleczony wirus HIV i powikłania chorobowe prowadzą do rozwinięcia się AIDS (Acquired Immune Deficiency Syndrome), czyli zespołu nabytego niedoboru odporności. Jak można się zarazić wirusem HIV? Istnieje kilka sposobów zarażenia się wirusem HIV: kontakt seksualny – również analny lub oralny; niesterylne narzędzia medyczne (igły, strzykawki); transfuzja krwi – najczęściej w krajach ubogich, które nie są w stanie przebadać wszystkich dawców pod kątem obecności wirusa HIV; ciąża, poród i karmienie piersią.
Jakie są objawy zarażenia wirusem HIV? Po pierwszych ostrych objawach, które przypominają grypę, wirus przez długi czas nie daje o sobie znać. Ten etap może trwać latami, jednak brak leczenia powoduje długotrwałe uszkodzenia układu odpornościowego i w końcu AIDS. Często rozwijają się wtedy niektóre rodzaje raka, zapalenie płuc i infekcje bakteryjne.
Jak nie zarazisz się wirusem HIV? TO WAŻNE!
Nie można zarazić się wirusem HIV przez zwykły kontakt towarzyski. Oznacza to, że nie można zarazić się wirusem HIV lub zachorować na AIDS przez: kontakty zawodowe, korzystanie z tej samej łazienki, toalety, kuchni, ręcznika, przytulanie, całowanie, uścisk dłoni. HIV nie przenosi się także przez powietrze, wodę ani przez ukąszenia owadów i zwierzęta domowe.
Warto o tym pamiętać, mając kontakt z osobami zarażonymi wirusem HIV. Nie powinny być one stygmatyzowane, gdyż towarzyskie i zawodowe interakcje z nosicielami wirusa HIV są bezpieczne. W razie podejrzeń o zarażenie się wirusem HIV warto wykonać proste badanie na obecność wirusa HIV we krwi. Można je wykonać w każdym większym laboratorium medycznym, niepotrzebne jest skierowanie od lekarza ani specjalne przygotowanie, ponieważ badanie wykonywane jest poprzez pobranie krwi z żyły. Badanie można zrobić nawet anonimowo.
Czy wirusa HIV można wyleczyć? Niestety nie ma sposobu na trwałe pozbycie się wirusa HIV z organizmu. Mimo to, dzięki wczesnej diagnozie i skutecznym terapiom farmakologicznym, większości osób z HIV udaje się uniknąć AIDS i przez długie lata mogą cieszyć się normalnym życiem. Leczeniem stosowanym w przypadku zarażenia wirusem HIV jest terapia antyretrowirusowa (ARV).

Wirusy żyją w nas. Badania profilaktyczne wykrywające wirusa HPV i HIV chronią przed skutkami zarażenia
Dużo mówi się o profilaktyce w kontekście zdrowia ogólnego, ale równie ważna jest profilaktyka zdrowia seksualnego. Powszechność występowania i łatwość przenoszenia się wirusa HPV sprawia, że prawdopodobieństwo zarażenia jest wysokie. Należy jednak pamiętać, że zakażenie wirusem HPV ani nawet HIV nie wyklucza z życia. Diagnostyka i wczesne leczenie pozwalają zapobiegać poważnym skutkom zarażenia się infekcją wirusową. Dlatego tak ważna jest profilaktyka zakażeń wirusem HIV i HPV oraz regularne badania.
Materiał został opracowany na podstawie najnowszych informacji medycznych oraz aktualnych badań naukowych. Powstał przy współpracy z dr Agatą Fleming, specjalistką w dziedzinie ginekologii i położnictwa, leczenia niepłodności oraz diagnostyki USG. Dzięki wiedzy i doświadczeniu dr Fleming, treść wpisu została dostosowana, aby odpowiadać na pytania i potrzeby dotyczące zdrowia osób aktywnych seksualnie.


